Wolff-Parkinson-White-Syndrom
Das Wolff-Parkinson-White-Syndrom (WPW) wurde nach den US-amerikanischen Kardiologen Louis Wolff, Paul Dudley White und dem britischen Kardiologen Sir John Parkinson benannt. 1930 beschrieben sie die Symptome des WPW-Syndroms bei jungen Patienten. In der Bevölkerung beträgt die Anzahl der Betroffenen 1-3 pro 1000 Personen. Bei Kindern ist das WPW-Syndrom oftmals die Ursache für den plötzlichen, kardial bedingten Kindstod.
Was ist das Wolff-Parkinson-White-Syndrom (WPW-Syndrom)?
Welche Veränderungen liegen im Leitungssystem bei einem WPW-Syndrom vor?
Welche Symptome treten bei einem WPW-Syndrom auf?
Wie wird das WPW-Syndrom diagnostiziert?
Welche Therapie kann bei einem WPW-Syndrom angewendet werden?
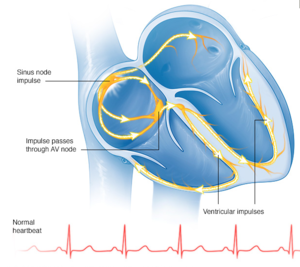
Was ist das Wolff-Parkinson-White-Syndrom (WPW-Syndrom)?
Das WPW-Syndrom ist eine Herzrhythmusstörung, bei der es sich um eine Anomalie des Erregungsleitungssystems des Herzens handelt und sich durch plötzliches Herzrasen (Tachykardie) bemerkbar macht. Bei einem gesunden Herzen, gibt der Sinusknoten, der im rechten Vorhof sitzt, den Takt vor, zu dem das Herz schlägt. Die elektrischen Signale breiten sich im Vorhof aus und werden dann über den AV-Knoten (Atrioventrikularknoten) weitergeleitet. Dieser sitzt zwischen den Vorhöfen und den Herzkammern. Pro Minute erreichen ca. sechzig bis achtzig Erregungen den AV-Konten. Der AV-Knoten hat die Aufgabe über zwei Leitungsbahnen die Erregungen an die linke und rechte Herzkammer weiterzuleiten. Mit dem Schlag der Herzkammer endet im Normalfall der Herzzyklus.
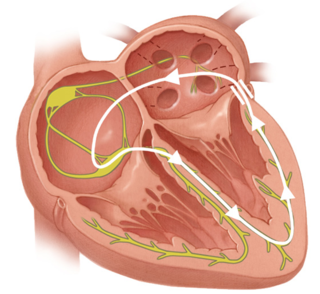
Welche Veränderungen liegen im Leitungssystem bei einem WPW-Syndrom vor?
Bei dem WPW-Syndrom endet der normale Herzzyklus nicht in der Kammererregung. Durch zusätzliche Leitungsbahnen werden die elektrischen Impulse aus den Herzkammern zurück zu den Vorhöfen geleitet. Nach kurzer Zeit lösen diese über den AV-Konten eine erneute Erregung der Herzkammern aus. Dies wird auch als kreisende Erregung bezeichnet und löst eine Tachykardie aus. Dabei liegt die Herzfrequenz zwischen 160 und 240 Schlägen pro Minute. Der Fachausdruck ist eine Atrioventrikuläre Reentry-Tachycardie (AVRT).
Zudem kann es dazu kommen, dass das zusätzliche Leitungsbündel (z.B. das Kent-, James- oder Maheim-Bündel) die elektrischen Impulse schneller als das normale Reizleitungssystem leitet und eine zusätzliche Erregung in der Herzkammer auslöst. Dies wird als Präexzitation bezeichnet und ist normalerweise harmlos. Tritt allerdings gleichzeitig Vorhofflimmern auf, kann es im schlimmsten Fall zu einem Kammerflimmern und Herzstillstand kommen.
Welche Symptome treten bei einem WPW-Syndrom auf?
Das WPW-Syndrom kann einerseits ohne jegliche Symptome auftreten und wird nur durch Zufall entdeckt. Andererseits treten Symptome, wie anfallsweises Herzrasen (paroxysmale Tachykardie), schlagartig auf und enden auch genauso schnell wieder. Betroffene empfinden dies oft als harmlose aber störend starke Schläge. Das Herzrasen kann sowohl bei völliger Ruhe oder auch bei körperlicher Belastung wie Sport entstehen. Auf spürbares Herzklopfen kann Schwindel und Unwohlsein folgen. Bewusstlosigkeit (Synkope) oder Kreislaufkollaps sind weitere mögliche Folgen.
Wie wird das WPW-Syndrom diagnostiziert?
Eine Diagnose kann nur mittels eines EKGs erstellt werden. Es zeichnet den Herzrhythmus und den Ablauf der elektrischen Erregung im Herzen in Form von Kurven auf. EKGs die während des Auftretens von Herzrasen aufgezeichnet werden, sind am aussagekräftigsten. Zur Aufzeichnung werden oftmals auch Langzeit-EKGs angewendet.
Das WPW-Syndrom weist charakteristische EKG-Veränderungen auf. Dazu gehört eine Verkürzung der PQ-Zeit auf weniger als 0,12 s und ein träger Anstieg des QRS-Komplexes. Der träge Anstieg führt zu einer leichten Verbreiterung des QRS-Komplexes und wird als Delta-Welle bezeichnet.
Entsteht eine kreisförmige Erregung, wird diese auch als „Circus-movement“-Tachykardie angegeben. Dabei kann die Erregung zwei Wege gehen:
- Orthodrome Tachykardie: vom Vorhof auf die Kammer über das AV-Knoten-His-Bündel-System laufend und über die akzessorische Leitungsbahn. Diese ist durch schmale QRS-Komplexe gekennzeichnet (QRS-Dauer < 0,12 s) und durch P-Wellen die nach dem QRS-Komplex zu beobachten sind oder
- Antidrome Tachykardie: über die akzessorische Bahn auf die Kammern und retrograd über das His-Bündel- und AV-Knoten-System auf die Vorhöfe zurück. Diese ist durch breite QRS-Komplexe (QRS-Dauer > 0,12 s) gekennzeichnet und durch P-Wellen, die ebenfalls nach dem QRS-Komplex zu sehen sind.
Neben einem EKG kann auch eine elektrophysiologische Untersuchung durchgeführt werden. Dabei werden zusätzliche Leitungsbahnen geortet und auf ihre Leitungseigenschaften hin untersucht. Eine Messsonde wird durch eine Vene, meist in der Leistenbeuge, bis zum Herzen geschoben und die elektrischen Herzströme direkt am Herzen gemessen.
Welche Therapie kann bei einem WPW-Syndrom angewendet werden?
Eine Therapie des WPW-Syndroms ist dann nötig, wenn es symptomatisch wird. Bei den Therapien unterscheidet man zwischen akuten und dauerhaften Formen. Akute Maßnahmen, oder Erstmaßnahmen sind Trinken von kaltem Wasser. Dadurch wird der Ruhenerv (Parasympathikus) stimuliert und das Herzrasen beendet. Zudem können bestimmte Medikamente verabreicht, deren Einnahme immer unter Verwendung eines laufenden EKGs kontrolliert werden müssen. Es ist wichtig dabei zu beachten, dass andere Medikamente gegen Herzrhythmusstörungen bei einem WPW-Syndrom problematisch sein können.
Eine dauerhafte Form der Behandlung ist eine Katheterablation. Dabei werden die überflüssigen Leitungsbahnen verödet. Dies ist die gängigste Therapie-Methode bei einem WPW-Syndrom.
![[Translate to German:] [Translate to German:]](/fileadmin/user_upload/2025-11-21-EPS-Prague.png)


![[Translate to German:] [Translate to German:]](/fileadmin/user_upload/1755868199224.png)